УДК 616.98..578.834.COV[+616.921.5]-092-07-08-037 В. І. Матяш, М. І. Дземан, Ю. О. Сміщук
1. ДУ «Інститут епідеміології та інфекційних хвороб ім. Л. В. Громашевського НАМН України», Київ, Україна
2. Науково-виробничий центр ТОВ «ЕРБІС», ПП «Лабораторія ЕРБІС», Київ, Україна
Підписуйтеcь на наш Telegram-канал Lenta.UA - ЄДИНІ незалежні новини про події в Україні та світі
3. КНП ЦПМСД Дарницького району м. Київ, Україна
Висвітлено основні аспекти епідсезону захворювань на гострі респіраторні вірусні інфекції (2022–2023 рр.). Виділено лікарські засоби, що найчастіше реалізовувались в аптечній мережі як противірусні та імунотропні лікарські препарати. Проведено аналіз відповідності лікарських засобів до бажаних вимог щодо препаратів для лікування гострих респіраторних вірусних інфекцій, в тому числі грипу та COVID-19.
Ключові слова: ГРВІ, грип, COVID-19, лікування, прямі противірусні препарати.
I. Matyash¹, M. I. Dzeman², Yu. O. Smishchuk³
ARVI: choice of etiotropic therapy for outpatients
1 SI “L. V. Gromashevsky Institute of Epidemiology and Infectious Diseases of National Academy of Medical Science of Ukraine”
2 Research and production center of ERBIS LLC, PE “ERBIS Laboratory”, Kyiv, Ukraine
3 KNP CPMSD Darnytsky District, Kyiv, Ukraine
The main aspects of the epidemic season of acute respiratory viral infections (2022–2023 yr.). Medicinal products that were most often sold in the pharmacy network as antiviral and immunotropic drugs were identified.
An analysis of the compliance of medicines with the desired requirements was carried out regarding drugs for the treatment of acute respiratory viral infections, including influenza and COVID-19..
Key words: ARVI, influenza, COVID-19, treatment, direct antiviral drugs.
Генеральний директор Всесвітньої організації охорони здоров’я (ВООЗ) Тедрос Аданом Гебреєсус 5 травня 2023 року оголосив про скасування статусу пандемії коронавірусу COVID-19 [1]. Пандемію цього коронавірусу як глобальну надзвичайну ситуацію було запроваджено в березні 2020 року. За три роки боротьби із пандемією ВООЗ зафіксувала 7 млн смертей, але їхня реальна кількість, за словами очільника ВООЗ, значно вища і може сягати й 20 млн випадків. В Україні за період від початку (2020 р.) до 48-го тижня 2022 року зареєстровано 5 350 380 випадків інфекції COVID-19, з яких 110 694 закінчилися летально (2,1%) [2]. На думку більшості експертів, зараз епідемічний процес COVID-19 наблизився до сезонних респіраторних інфекцій. Оголошуючи скасування статусу пандемії коронавірусу COVID-19, Т. А. Гебреєсус також наголосив: «Минулого тижня від COVID-19 кожні три хвилини гинула людина — і це лише смерті, про які ми знаємо. Просто зараз тисячі людей у всьому світі борються із хворобою в реанімації, мільйони живуть із виснажливими наслідками COVID-19. Вірус нікуди не подінеться. Він все ще вбиває та мутує. Як і раніше, існує ризик появи нових варіантів, що викликають спалах захворювань і смертей».
Більшість експертів погоджуються, що за своїми характеристиками епідемічний процес COVID-19 фактично вже пройшов класичний шлях розвитку і наблизився до сезонних респіраторних інфекцій. Відбулось закономірне зниження вірулентності SARS-CoV-2 на тлі зростання його контагіозності. Відповідно, спостерігається більш легкий клінічний перебіг захворювання і зниження летальності. За умов формування колективного імунітету до збудника коронавірусної хвороби, його зміни (мутації) жорстко контролюються потребою виживання вже в освоєних ним нозоареалах та здатністю до захоплення нових. Глобальна лабораторна мережа ВООЗ разом зі спеціальною Робочою групою з еволюції вірусу SARS-CoV-2 з січня 2020 року уважно стежать за його розвитком [2]. І на сьогоднішній день у всьому світі виявлено вже сотні варіантів цього вірусу. Тож з 2020 року ВООЗ проводить розподіл багаточисельних варіантів штамів SARS-CoV-2 на такі, що викликають зацікавленість і ті, що несуть потенційну загрозу [3, 4].
На території України на кінець літа 2023 року циркулювало 14 штамів SARS-CoV-2 (2019-nCoV) [5]. Вже є повідомлення про початок розповсюдження між країнами різновиду Omicron — Pirola (BA.2.86). На сьогодні в Україні цей різновид поки не фіксується [5].
Згідно з даними щотижневого спільного бюлетеню ВООЗ та Європейського центру профілактики та контролю захворювань, в епідемічному сезоні 2022–2023 тривала одночасна циркуляція вірусів грипу та коронавірусної інфекції COVID-19, спричиненої вірусом SARS-CoV-2 [6].
Результати досліджень зразків матеріалів, відібраних від пацієнтів із грипоподібними захворюваннями в минулому сезоні, свідчать про циркуляцію в Україні вірусів грипу: А (87,1% від усіх вірусів грипу); A (H1)pdm09; A (H3); A не субтипований; В; та інших вірусів респіраторної групи інфекцій, з них: парагрип, аденовіруси, РС-віруси, риновіруси, бокавіруси, коронавіруси (типів OC-43, E-229, NL-63, HKU-I), метапневмовiруси, SARS-CoV-2 (61,8% від усіх інших вірусів ГРВІ, за винятком вірусів грипу) [7].
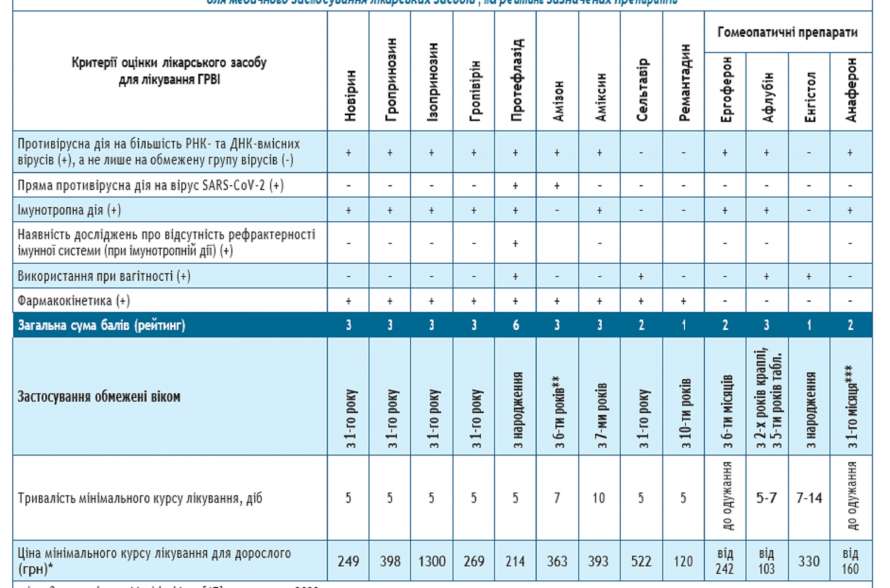
Всі збудники гострих респіраторних вірусних інфекцій (ГРВІ) відрізняються високою контагіозністю, оскільки передаються повітряно-крапельним шляхом, вражають верхні дихальні шляхи (ВДШ) і мають загальні патогенетичні механізми розвитку інфекції (табл. 1) [8,9,10,11].

Грип та COVID-19, на відміну від інших ГРВІ, можуть мати важчий перебіг із розвитком ускладнень, які в найбільш важких випадках призводять до летальності [12, 13, 14, 15, 16, 17, 18].
Незважаючи на загальні патогенетичні механізми розвитку, через широку поширеність і різноманіття збудників ГРВІ, виникає необхідність проведення диференціального діагнозу з метою встановлення точного збудника ГРВІ для вибору тактики лікування, етіотропної терапії та попередження ускладнень [19, 20, 21].
Схожа клінічна симптоматика різних ГРВІ зазвичай ускладнює постановку діагнозу, точна діагностика можлива лише після проведення лабораторної діагностики, яка допомагає верифікувати вірус. Крім того, етіологічна структура ГРВІ не буває однорідною, оскільки під час епідемії грипу циркулюють інші віруси ГРВІ [22, 23, 24]. Для верифікації збудника того чи іншого типу ГРВІ застосовують специфічні лабораторні методи дослідження [25, 26, 27].
Цінність діагностичних тестів виявлення збудника визначається їх чутливістю і часом, який витрачається на отримання результату.
Серологічні методи (реакція гальмування гемаглютинації (РГГА), реакція зв’язування комплементу (РЗК), реакція нейтралізації (РН), імуноферментний аналіз (ІФА)) дозволяють визначати наявність антитіл до вірусів у сироватці крові хворих. Однак вони мають обмежене застосування для діагностики ГРВІ, оскільки не можуть бути використані на ранніх стадіях захворювання. Це пов’язано з тим, що антитіла з’являються у крові від 5 діб до 2-х тижнів після інфікування, а до цього часу хворі зазвичай одужують і лабораторна верифікація інфекційного агента стає неактуальною для хворого. Основне значення серологічних методів — це ретроспективна діагностика грипу та інших ГРВІ, що дозволяє побічно визначити спектр вірусів, які циркулюють у людській популяції. Їх також широко застосовують для оцінки поствакцинальної імунної відповіді [27].
Вірусологічні методи дозволяють виділити віруси від хворого, це дає можливість вивчати їхні біологічні властивості. Така інформація дуже важлива для зіставлення циркулюючих епідемічних штамів вірусу грипу та еталонних штамів, для розробки рекомендацій щодо лікування й профілактики грипу, а також для визначення складу протигрипозної вакцини на майбутній епідемічний сезон. Виділення вірусів грипу проводять на 10–12-денних курячих ембріонах або на чутливій культурі клітин. Вірусологічне дослідження є найбільш тривалим, трудомістким і дороговартісним методом, тому його використовують тільки в епідеміологічній практиці та наукових дослідженнях.
РІФ (реакція імунофлюоресценції) — доступний метод діагностики, що широко застосовується для розшифрування етіології вірусних респіраторних захворювань, однак він має невисоку чутливість. Результат аналізу в більшості випадків лікар одержує лише через 2–3 дні, що пов’язано не стільки із тривалістю самої РІФ, скільки з необхідністю транспортування досліджуваних зразків [27].
ПЛР (полімеразна ланцюгова реакція) має високу чутливість, що дозволяє одержати вичерпну інформацію про збудника, прогнозувати характер перебігу та результат захворювання [28, 29].
Популярними є експрес-методи діагностики вірусів-збудників ГРВІ, до яких належить імунохроматографічний тест. Метод простий, не вимагає спеціально навченого персоналу й може бути застосований для діагностики в амбулаторних умовах і біля «ліжка хворого». Чутливість і специфічність цього методу становлять 90–95%, а час ідентифікації вірусу може бути скорочено до 10–15 хвилин. За чутливістю експрес-тести (cito-tests) поступаються тільки ПЛР. Тому лікар повинен враховувати, що негативний результат швидкого тесту не обов’язково означає відсутність інфекції. Крім того, цей метод, як і РІФ, необхідно проводити при перших ознаках захворювання протягом перших 2 діб.
Остаточна верифікація ГРВІ, в тому числі грипу та COVID-19, можлива після вірусологічного дослідження, тому необхідно в перші 2–3 дні організувати забір мазка з носоглотки для проведення полімеразної ланцюгової реакції (ПЛР) зі зворотною транскрипцією в реальному часі. Забір мазка слід рекомендувати при перших ознаках застуди. Зразок можна зберігати за температури до +4 °С трохи більше 24 год [30]. Для розуміння етіологічної ролі намагаємося проводити ПЛР-діагностику грипу у всіх можливих випадках першого контакту і обов’язково при важкому перебігу або ускладненнях, сепсисі тощо [31].
Отже, для діагностики респіраторних вірусів потрібен час. Натомість лікувати пацієнтів з ГРВІ, особливо грипом та COVID-19, необхідно вже в перші години, не очікуючи результатів лабораторних досліджень. Протягом першої доби наростають симптоми інтоксикації — загальна слабкість, головний біль, нежить, кашель, а також підвищується ризик розвитку ускладнень, особливо в дітей, пацієнтів літнього віку та вагітних [16, 23, 32, 33, 34]. Важливість постановки точного діагнозу (у перші дні хвороби) диктується ймовірністю виникнення ускладнень, характерних для кожного окремого типу ГРВІ. При цьому необхідно пам’ятати, що максимальне вірусне навантаження, особливо при грипі, досягається протягом 3-х діб з моменту інфікування, а відповідна реакція імунної системи синтезом імуноглобулінів відбувається, в середньому, через 5 діб, що може призвести до виникнення ускладнень перебігу хвороби. Наприклад, при парагрипі можливий розвиток звуження гортані (круп) у дітей раннього віку. У деяких випадках круп, що блискавично розвивається, може призвести до смерті дитини [19, 22, 28, 31]. При респіраторно-синцитіальній вірусній інфекції існує високий ризик розвитку бронхопневмонії та інших бронхолегеневих ускладнень, що вимагають спеціального лікування [23]. Аденовірусна інфекція може часто ускладнюватися ангіною [35]. При грипі існує ризик розвитку гіпертоксичних форм із крововиливами у внутрішні органи (особливо в легені), уражень нервової системи [11, 14]. При COVID-19 можливий розвиток різних ускладнень, в тому числі пневмоній та гострого респіраторного дистрес-синдрому [16].
У зв’язку з відсутністю реальної можливості точно встановити тип збудника інфекції протягом перших 2-х діб захворювання, при виборі етіотропної терапії сімейному лікареві варто покладатися тільки на власний досвід оцінки симптомів захворювання та лікарські препарати для лікування ГРВІ, що існують в аптечній мережі. Водночас чим раніше (в перші години захворювання) буде призначено ефективне лікування препаратами прямої противірусної дії, тим безпечнішим буде перебіг захворювання. Особливо це стосується осіб з груп ризику: з ожирінням (ІМТ≥32 кг/м2); цукровим діабетом; хронічним обструктивним захворюванням легень; серцевосудинною патологією; хронічною хворобою нирок; анемією; вторинним імунодефіцитом (наприклад, алкоголізм, наркоманія, кахексія, цироз печінки, застосування імунодепресантів, онкопатологія); долевою або двосторонньою пневмонією; які постійно приймають ацетилсаліцилову кислоту; вагітних [31, 36, 37].
Формування інфекційних ускладнень ГРВІ пояснюється тим, що в умовах місцевого імунодефіциту вірусна інфекція сприяє трансформації сапрофітної флори в патогенну або активації патогенної флори ротової порожнини, бронхіального дерева. Наступне значення має транслокація вірусу з місця впровадження в інші віддалені органи та системи [38, 39, 40]. Як свідчить досвід, абсолютна більшість пацієнтів при маніфестації ГРВІ, грипу та COVID-19 не приймають прямих противірусних препаратів. Наприклад, при хронічному обструктивному захворюванні легень (ХОЗЛ) саме бактеріальна інфекція зумовлює появу внутрішньоальвеолярної запальної ексудації та рентгенологічно верифікованого інфільтрату тканини легені або гнійного трахеобронхіту. Як і раніше, 82% хворих опиняється у стаціонарі через 4-5 днів від початку клінічних проявів вірусної інфекції [31].
Необхідно підкреслити, що принциповою позицією призначення препаратів з прямою противірусною дією є якнайшвидший початок їх прийому з моменту виникнення симптомів, бажано не пізніше перших 24–48 год захворювання [17, 18, 41, 42, 43, 44]. Тому у всіх випадках лікування ГРВІ противірусні засоби прямої дії сімейний лікар має починати призначати при першому зверненні захворілої особи. Це пов’язано з тим, що при першому контакті неможливо диференціювати респіраторний вірус та ймовірність тяжкості перебігу захворювання (від легких катаральних явищ до блискавичної течії з формуванням токсичного геморагічного набряку легень, фатальної геморагічної пневмонії, гострого респіраторного дистрес-синдрому) та можливих інших ускладнень.
Враховуючи етіопатогенетичні аспекти ГРВІ, в тому числі COVID-19 та грипу, шляхи й механізми інфікування, препарати вибору для їх лікування повинні мати такі основні фармакодинамічні властивості [17, 18, 34, 45]:
- пряму противірусну дію на всіх стадіях розвитку вірусної інфекції в організмі людини;
- пряму противірусну дію широкого спектру (впливати як на РНКтак і на ДНК-віруси);
- пригнічення нейрамінідазної активності вірусів грипу;
- пригнічення активності 3 CL-протеази та РНК-залежної РНК-полімерази вірусів SARS-CoV-2;
- контакт зі слизовою оболонкою ВДШ;
- протизапальні та антиоксидантні механізми дії;
- імунотропну дію, без розвитку рефрактерності імунної системи.
Відсутність досліджень впливу препарату на розвиток рефрактерності (тимчасовий параліч) імунної системи від застосування лікарських препаратів, особливо на тлі персистенції в організмі інших вірусних інфекцій, може викликати імунний дистрес-синдром, який характеризується послідовними стадіями: імунотоксикоз — імунодефіцит — імунопараліч (функціональна неспроможність моноцитів) [46].
Важливо! Матеріал підготовлений на підставі останніх, науково перевірених та актуальних досліджень у сфері медицини. Матеріал, підготовлений журналістом «Lenta.UA», має виключно інформаційний характер і не є закликом до дії чи підстави для встановлення медичного діагнозу. Всі рішення щодо здоров'я повинні бути обов'язково узгоджені з Вашим лікарем, закликаємо обов'язково звертатися до фахівців.
Читайте также: Новый вариант коронавируса JN.1 активно распространяется по миру – ВОЗ
Читайте также: Статистику смертей от COVID-19 за неделю в Украине опубликовал Минздрав
Евгений МедведевНовости
Россия нанесла удар по военному полигону на Днепропетровщине
11:30 03 мар 2025.
Россия готовила наступление на двух направлениях в 2024-2025 годах
11:15 03 мар 2025.
В ГУР назвали численность российских войск, которые воюют против Украины
10:55 03 мар 2025.
Война с Россией далека от завершения, - Зеленский
10:30 03 мар 2025.
РФ планирует запускать по 500 дронов-камикадзе по Украине
10:15 03 мар 2025.
Менять меня будет непросто, - Зеленский
09:55 03 мар 2025.
Российские дроны атаковали Кривой Рог
09:30 03 мар 2025.
Силы ПВО сбили практически все дроны-камикадзе
09:15 03 мар 2025.
Бывший Джеймс Бонд отпраздновал свой реальный день рождения
08:30 03 мар 2025.
В Помпеях найдены фрески посвященные таинственному культу Диониса (Фото)
07:14 03 мар 2025.
Церемония вручений "Оскаров" неожиданностей почти не принесла
06:30 03 мар 2025.
































































